FIJAROS EN LA REANIMACIÓN DE VIDEO...
COMPARAR LO HECHO CON LAS RECOMENDACIONES...
Las recomendaciones de reanimación neonatal del ILCOR 2015 presentan una visión de consenso de cómo se puede realizar la reanimación de los niños al nacimiento, de forma segura y eficaz. A continuación os presentamos los principales cambios que se han hecho en las recomendaciones 2015 del ERC y la AHA para la Resucitación y Soporte de Transición de recién nacidos en el paritorio
Martínez Hurtado, E. (1), Sánchez Merchante, M. (2)
(1) Hospital Universitario Infanta Leonor, Madrid. (2) Hospital Universitario Fundación Alcorcón, Madrid.
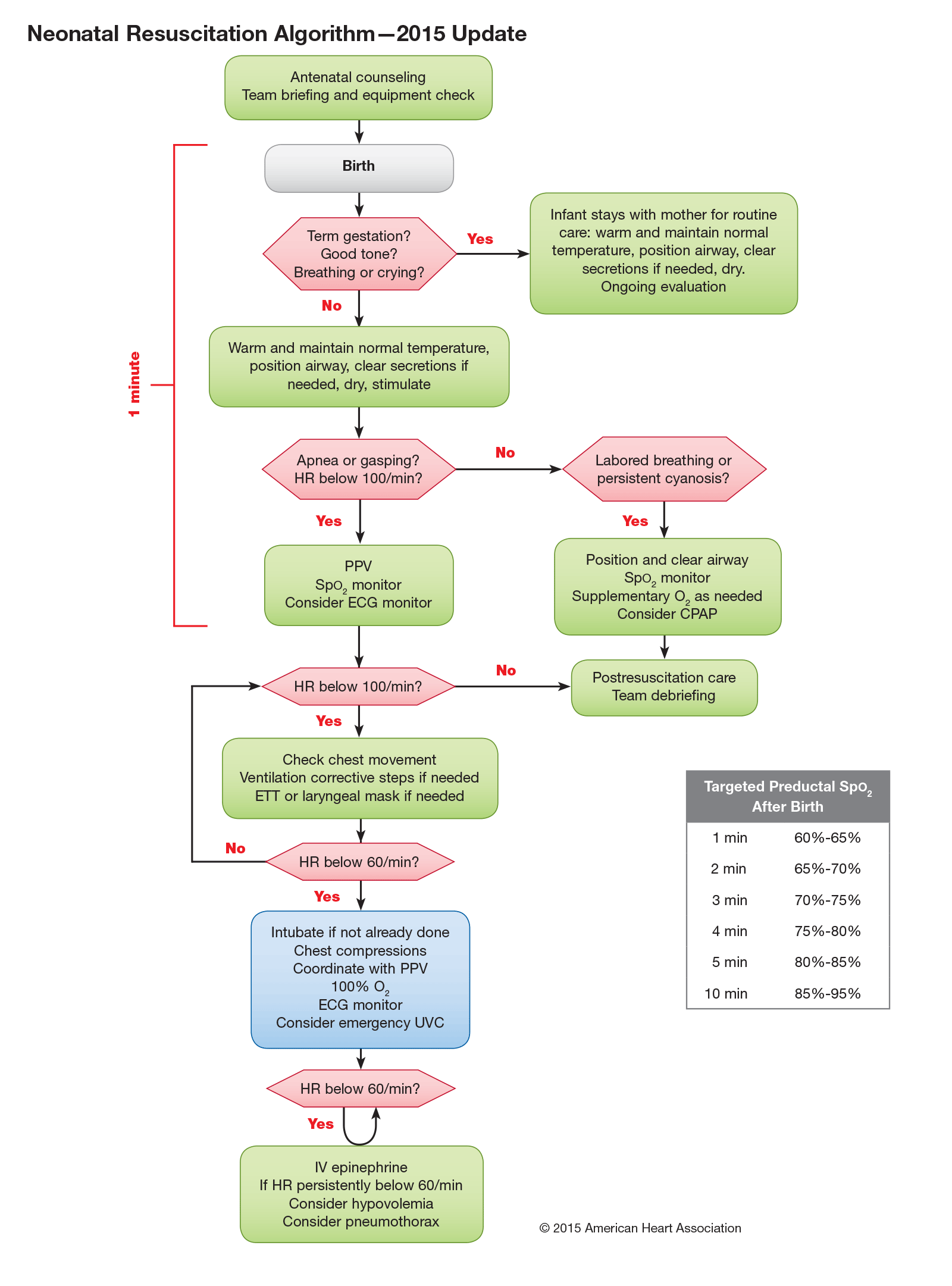
Lo que sigue son los principales cambios que se han hecho en las recomendaciones 2015 del ERC y la AHA para la Resucitación y Soporte de Transición de recién nacidos en el paritorio (figuras 1 y 2):
– Soporte de Transición: este término ha sido introducido para distinguir mejor entre las intervenciones necesarias para restaurar las funciones vitales orgánicas (resucitación) y el apoyo de transición (ERC) (1).
– El paro cardíaco en los neonatos es fundamentalmente por asfixia, de modo que comenzar la ventilación sigue siendo lo principal en la reanimación inicial (AHA) (2).
– El orden de las 3 preguntas de evaluación ha cambiado a 1) ¿Gestación a término?; 2) ¿Buen tono?; y 3) ¿Respira o llora? (AHA)
– Se mantiene la marca del “minuto de oro” (60 segundos) para llevar a cabo los pasos iniciales, revaluar y comenzar la ventilación (si es necesario) con el fin de resaltar la importancia que tiene evitar un retraso innecesario del inicio de la ventilación, que es el paso fundamental para el éxito de la reanimación del recién nacido que no ha respondido a los pasos iniciales.
– Pinzamiento del cordón umbilical: para recién nacidos sin compromiso, a término y pretérmino, ahora se recomienda una demora en el pinzamiento del cordón de al menos un minuto desde la expulsión completa del lactante (ERC), o retrasarlo más de 30 segundos (AHA), en los recién nacidos a término y prematuros que no necesitan reanimación al nacer.
– Temperatura: tras el parto la temperatura de los niños recién nacidos sin asfixia debería mantenerse entre 36,5ºC y 37,5ºC. La temperatura en el momento del ingreso debería registrarse ya que es un índice pronóstico y un indicador de calidad.
Debe evitarse la hipertermia (temperatura superior a 38 °C).
En entornos con pocos recursos, la adopción de medidas sencillas de prevención de la hipotermia durante las primeras horas de vida puede reducir la mortalidad.
– Evaluar la frecuencia cardiaca sigue siendo crucial durante el primer minuto de reanimación, con un ECG de 3 derivaciones. El uso del ECG no elimina la necesidad de la pulsioximetría para evaluar la oxigenación del recién nacido.
– La reanimación de recién nacidos prematuros de menos de 35 semanas de gestación debe iniciarse con poco oxígeno (del 21-30%).
– Se puede usar una mascarilla laríngea como alternativa a la intubación traqueal si la ventilación con mascarilla facial no da resultado. Se recomienda una mascarilla laríngea durante la reanimación de recién nacidos de 34 o más semanas de gestación como rescate de una intubación fallida.
– Se aconseja que el entrenamiento en tareas de reanimación neonatal se realice con más frecuencia que a intervalos de 2 años, como ocurre actualmente.
Figura 1.- Algoritmo de Reanimación Neonatal – AHA.
Figura 2.- Algoritmo de Reanimación Neonatal – ERC.
Preparación
La transición perinatal precisa de reajustes anatómicos y fisiológicos para lograr el paso de la oxigenación por vía placentaria, con los pulmones llenos de líquido amniótico, a la respiración con los pulmones aireados.
Sólo unos pocos niños tendrán problemas en esta transición perinatal y necesitarán algún tipo de soporte, fundamentalmente insuflación/aireación asistida pulmonar, sin el cual si pueden llegar a necesitar también reanimación (figura 2).
La necesidad de soporte durante la transición o de reanimación suele ser más frecuente en niños con signos intraparto de comprimiso fetal, con menos de 35 semanas, partos de nalgas, infección materna y embarazos múltiples. Además, la cesárea, sobre todo antes de las 39 semanas, se asocia con un aumento del riesgo de problemas en la transición respiratoria. Sin embargo, la cesárea electiva a término no presenta un aumento de la necesidad de reanimación en ausencia de otros factores de riesgo.
En aquellos partos de riesgo debe estar presente personal especialmente formado, y al menos una persona con experiencia en intubación traqueal.
Cada institución debería disponer de un protocolo para movilizar de forma rápida a un equipo competente para la reanimación en cualquier parto.
Partos programados en el domicilio
La decisión de llevar a cabo un parto programado en el domicilio no debería comprometer la valoración inicial, estabilización y reanimación del niño tras el nacimiento.
Lo ideal sería que dos personas formadas estén en todo parto domiciliario, una de ellas con experiencia en ventilación y compresión torácica en el recién nacido.
Material y entorno
Cuando el nacimiento tiene lugar en un área no preparada para el parto, el material mínimo recomendable debe incluir un aparato, adaptado a los recién nacidos, que facilite la insuflación/aireación pulmonar inicial y, si se precisa, una ventilación eficaz y segura, toallas y compresas secas y calientes, un instrumento estéril para cortar y pinzar el cordón umbilical, y guantes limpios para el personal.
Momento para pinzar el cordón umbilical
Se recomienda diferir el pinzamiento del cordón umbilical al menos un minuto en los recién nacidos que no requieran reanimación. Un retraso similar debería aplicarse a los pretérminos que no requieran reanimación inmediata tras el parto (ERC).
La AHA aconseja realizar el pinzamiento del cordón con un retraso de 30 segundos en los recién nacidos a término y prematuros que no necesitan reanimación al nacer (Class IIa, LOE C-LD).
En los niños que no estén respirando o llorando se puede precisar pinzar el cordón para así empezar la reanimación lo antes posible.
Control de la temperatura
Desnudos y mojados como están, los recién nacidos, tienen problemas para mantener su temperatura corporal, y el enfriamiento disminuirá la presión arterial de oxígeno y producirá una acidosis metabólica.
La temperatura al ingreso de todos los recién nacidos no asfícticos es un importante factor predictor de mortalidad, en especial los pretérminos. La temperatura de los recién nacidos no asfícticos debe mantenerse entre 36,5°C y 37,5°C tras el nacimiento (Class I, LOE C-LD).
Es importante monitorizar la temperatura del bebé para evitar la hipertermia (>38,0ºC) (Class III: Harm, LOE C-EO).
En situaciones de Recursos Escasos, la AHA recomienda mantener la temperatura/prevenir la hipotermia de los recién nacidos entre el nacimiento y las 2 primeras horas de vida introduciéndolos, tras limpiarlos, en una bolsa de plástico limpia, envolviéndolos hasta el cuello (Class IIb, LOE C-LD).
Valoración inicial
La escala de Apgar no fue diseñada para identificar la necesidad de reanimación de los recién nacidos.
No obstante, valores individuales de la frecuencia respiratoria, la frecuencia cardiaca y el tono muscular, si se valoran de forma rápida, si pueden identificar a los niños que necesitan reanimación. Y su evaluación repetida, en particular de la frecuencia cardiaca, puede indicar si el neonato está respondiendo a las medidas realizadas o si son necesarias otras adicionales.
Frecuencia cardiaca
Debe evaluarse inmediatamente después del nacimiento, ya que es el indicador más sensible de la respuesta a las intervenciones realizadas.
Inicialmente, la forma más rápida y fiable es escuchando el latido del ápex mediante un estetoscopio, o utilizando un electrocardiógrafo. Se usarán 3 derivaciones (Class IIb, LOE C-LD)
La palpación del pulso en la base del cordón umbilical sólo es fiable cuando se detecta una frecuencia mayor de 100 latidos por minuto (lpm.).
En los niños que requieran reanimación o soporte ventilatorio prolongado puede emplearse un pulsioxímetro.
Color
La coloración del niño no es un buen método para valorar la oxigenación.
Si un niño está cianótico, debe comprobarse la oxigenación preductal con un pulsioxímetro.
Tono
Un niño muy hipotónico posiblemente esté inconsciente y necesite soporte ventilatorio.
Estimulación táctil
Secar al recién nacido suele ser estímulo suficiente para producir una respiración efectiva, y se deben evitar métodos de estimulación más vigorosos.
Si el niño no es capaz de establecer respiraciones espontáneas y efectivas tras un breve periodo de estimulación, serán necesarias medidas de soporte adicional.
Clasificación de acuerdo con la valoración inicial
Según la valoración inicial, el recién nacido se incluirá en uno de los siguientes tres grupos:
1.- Respiración vigorosa o llanto, buen tono muscular, frecuencia cardiaca mayor que 100 lpm.: no es necesario pinzar de inmediato el cordón umbilical. El niño sólo precisa ser secado, envuelto en una toalla templada y, si es apropiado, ponerlo en brazos de su madre.
2.- Respiración inadecuada o apnea, tono muscular normal o disminuido, frecuencia cardiaca menor de 100 lpm.: secar y envolver al bebé. El recién nacido habitualmente mejorará con insuflación pulmonar con mascarilla, pero si con esta medida no aumenta la frecuencia cardiaca de forma adecuada, puede requerir también ventilaciones.
3.- Respiración inadecuada o apnea, hipotonía muscular, frecuencia cardiaca baja o indetectable, a menudo palidez sugestiva de mala perfusión periférica: secar y envolver al bebé. Este niño requerirá de inmediato medidas de control de la vía aérea, insuflación pulmonar y ventilación. Una vez que esto se haya realizado, el recién nacido puede también necesitar compresiones torácicas y, quizás, fármacos.
Reanimación del recién nacido
La reanimación del recién nacido se iniciará si la valoración inicial muestra que no ha sido capaz de establecer una respiración normal, o tiene una frecuencia cardiaca menor de 100 lpm.
En general, será suficiente con la apertura de la vía aérea y la insuflación/aireación pulmonar.
La realización de intervenciones más complejas será inútil si estos dos primeros pasos no se realizan de forma adecuada.
Vía aérea
La aspiración de secreciones pulmonares de la orofaringe sólo es necesaria cuando la vía aérea está obstruida.
La aspiración vigorosa de la orofaringe puede retrasar el inicio de la respiración espontánea y provocar laringoespasmo o bradicardia vagal.
Meconio
El hallazgo de líquido amniótico teñido de meconio espeso es un indicador de sufrimiento perinatal y debe ser un dato de alerta de la potencial necesidad de reanimación.
No se recomienda la aspiración intraparto ni la intubación y aspiración sistemática de los recién nacidos vigorosos que nacen con líquido amniótico teñido de meconio (Class IIb, LOE C-LD).
La presencia de meconio espeso y viscoso en un recién nacido no vigoroso es la única indicación para considerar desde el inicio la visualización de la orofaringe y la aspiración del material que puede obstruir la vía aérea.
Debe iniciarse la ventilación en el primer minuto de vida en aquellos recién nacidos en apnea o que respiren de forma ineficaz .
Respiraciones iniciales y ventilación asistida

Si el recién nacido no presenta esfuerzos respiratorios, o estos son inadecuados, lo prioritario es la insuflación/aireación pulmonar. Se recomienda mantener la presión de insuflación durante 2-3 segundos en las primeras 5 insuflaciones.
El primer dato indicativo de una insuflación pulmonar adecuada es el incremento rápido de la frecuencia cardiaca. Si no se logra, debe valorarse la expansión torácica.
Si la frecuencia cardiaca aumenta, pero el niño no respira de forma adecuada, se debe ventilar a una frecuencia de unas 30 respiraciones por minuto (rpm.) con un tiempo inspiratorio aproximado de un segundo hasta que el neonato tenga respiraciones espontáneas adecuadas.
Si no se consigue una insuflación/aireación pulmonar adecuada las compresiones torácicas no serán efectivas, por lo que se debe confirmar que la ventilación pulmonar es adecuada antes de pasar al soporte circulatorio.
Aire/Oxígeno
Recién nacidos a término. El soporte respiratorio al nacimiento mediante ventilación con presión positiva (VPP) debe comenzar con aire ambiente (FiO2 21%).
Si no se logra un aumento de la frecuencia cardiaca o la oxigenación (estimada cuando sea posible por pulsioximetría) siga siendo insuficiente se utilizarán concentraciones de oxígeno más elevadas para conseguir un nivel adecuado de saturación de oxígeno preductal.
La utilización de concentraciones elevadas de oxígeno en este contexto se ha asociado a un aumento de la mortalidad y un retraso en el tiempo hasta el inicio de las respiraciones espontáneas, por lo que, cuando se utilicen concentraciones altas de oxígeno deben mantenerse el menor tiempo posible.
Recién nacidos prematuros. La reanimación de los recién nacidos pretérminos de menos de 35 semanas de edad gestacional debería iniciarse con aire ambiente o con concentraciones bajas de oxígeno (21-30%) (Class I, LOE B-R).
No debe usarse una concentración de oxigeno alta (≥ 65%) (Class III, No Benefict, LOE B-R)
La concentración de oxígeno debe ajustarse para alcanzar una saturación de oxígeno preductal aceptable (aproximadamente el percentil 25 de los recién nacidos a término sanos inmediatamente después del parto) (figura 4).
Figura 3.- Saturacion de Oxigeno – Reanimacion RN – ERC.
Pulsioximetría
Los pulsioxímetros modernos con sensores neonatales proporcionan medidas fiables de la frecuencia cardiaca y la saturación transcutánea de oxígeno en 1-2 minutos tras el nacimiento.
La pulsioximetría debe ser utilizada para evitar el uso excesivo de oxígeno, y ante una SpO2 por encima de los niveles aceptables debe iniciarse la retirada progresiva del aporte de oxígeno.
Presión positiva al final de la espiración (PEEP)
Todos los recién nacidos, a término o pretérminos, que permanezcan en apnea a pesar de las medidas iniciales deben recibir ventilación con presión positiva tras la insuflación pulmonar inicial.
En los recién nacidos pretérminos que reciban ventilación con presión positiva se administrará una presión espiratoria positiva (PEEP) de aproximada 5 cmH2O (Class IIb, LOE B-R).
Mascarilla laríngea
La mascarilla laríngea puede ser considerada una alternativa a la mascarilla facial o a la intubación traqueal para administrar ventilación con presión positiva a los recién nacidos con peso superior a 2.000 g. o con ≥ 34 semanas de gestación.
En caso de fracaso en la ventilación con mascarilla facial pueden ser una alternativa a la intubación (Class IIb, LOE B-R). También pueden ser una alternativa como rescate de una intubación fallida en niños ≥ 34 semanas de gestación (Class I, LOE C-EO).
Intubación traqueal
Se debe valorar la intubación traqueal en varias situaciones durante la reanimación neonatal:
– Cuando se precise aspirar las vías aéreas inferiores para desobstruir una tráquea presuntamente obstruida.
– Cuando, tras corregir la técnica de ventilación con mascarilla facial y/o la posición de la cabeza del niño, la ventilación es ineficaz o debe mantenerse de forma prolongada.
– Cuando es preciso realizar compresiones torácicas.
– En circunstancias especiales (por ejemplo, en caso de hernia diafragmática congénita o para administrar surfactante traqueal).
Tras la intubación y la administración de presión positiva intermitente, un aumento rápido de la frecuencia cardiaca es una buena señal de que el tubo está en el árbol traqueobronquial.
La detección de CO2 exhalado confirma de modo efectivo la intubación traqueal, tanto en recién nacidos a término cómo en neonatos con peso muy bajo al nacer. Por ello, se recomienda la detección de CO2 espirado unida a la valoración clínica cómo el método más fiable para confirmar la colocación intratraqueal del tubo en los neonatos con circulación espontánea.
La ausencia de detección de CO2 exhalado debe hacer sospechar una intubación esofágica, aunque durante la parada cardiaca y en neonatos con peso muy bajo al nacer se han comunicado falsos negativos.
CPAP (presión positiva continua)
El soporte respiratorio inicial de todos los recién nacidos pretérminos que respiren espontáneamente y tengan dificultad respiratoria puede hacerse mediante CPAP, mejor que con intubación (Class IIb, LOE B-R).
Soporte circulatorio
Se aplicarán compresiones torácicas si la frecuencia cardiaca es menor de 60 lpm. a pesar de realizar una ventilación adecuada. La AHA (grupo de redacción de las Guías Neonatales) recomienda administrar durante las compresiones una FiO2 del 100% (Class IIa, LOE C-EO), disminuyéndola tan pronto como se recupere la frecuencia cardiaca (Class I, LOE C-LD).
Dado que la ventilación es la intervención más importante y efectiva en la reanimación neonatal y puede verse comprometida por las compresiones, es vital asegurarse de que la ventilación es efectiva antes de iniciar las compresiones torácicas.

En neonatos la técnica más efectiva para proporcionar compresiones torácicas es con dos pulgares sobre el tercio inferior del esternón, con los demás dedos sujetando el tórax y la espalda (Class IIb, LOE C-LD).
Debe usarse una relación 3:1 entre compresiones torácicas y ventilaciones, con el objetivo de alcanzar unos 120 eventos por minuto (Class IIa, LOE C-LD), coordinados y evitando que se hagan de forma simultánea.
Si la causa primaria de la parada cardiaca se supone de origen cardíaco pueden considerarse usar relaciones compresión:ventilación más elevadas (por ejemplo, 15:2) (Class IIb, LOE C-EO).
Se debe comprobar la frecuencia cardiaca del niño unos 30 segundos después de iniciar la reanimación, y hacerlo posteriormente de forma periódica. Se dejarán de aplicar compresiones torácicas cuando la frecuencia cardiaca sea mayor de 60 lpm.
Fármacos
Durante la reanimación del recién nacido los fármacos están indicados en muy pocas ocasiones. Sin embargo, si la frecuencia cardiaca persiste por debajo de 60 lpm a pesar de una ventilación adecuada y compresiones torácicas, es razonable considerar el uso de fármacos, preferiblemente a través de un catéter venoso umbilical con la punta situada a nivel central.
Adrenalina
No se ha cambiado la recomendación del 2010. Si se utiliza, la dosis inicial debe ser de 10 microgramos/kg. (0,1 ml./kg. de adrenalina 1:10.000) (AHA: 0.01-0.03 mg./kg. de adrenalina 1:10.000), administrada por vía intravenosa tan pronto como sea posible, con dosis posteriores de 10-30 microgramos/kg. (0,1-0,3 ml./kg. de adrenalina 1:10.000) si fuera preciso.
La vía intratraqueal no se debe utilizar, salvo que no exista otro acceso vascular disponible (AHA: 0.05-0.1 mg./kg. de adrenalina 1:10.000).
Bicarbonato
Si tras haber iniciado la ventilación y compresiones torácicas adecuadas no se ha logrado una respiración espontánea, puede utilizarse para revertir la acidosis intracardíaca buscando una mejoría de la función cardíaca, administrándolo a dosis de 1-2 mmol./kg. intravenosa lenta.
Líquidos
Se considerará la administración de líquidos cuando se sospeche una pérdida de sangre o el neonato parezca estar en shock (pálido, con mala perfusión y pulsos débiles) y no haya respondido a otras medidas de reanimación.
En ausencia de sangre, se administrará inicialmente un bolo de cristaloide isotónico de 10 ml./kg., que puede ser repetido si obtiene un efecto beneficioso.
Durante la reanimación de recién nacidos pretérmino infundir rápidamente grandes volúmenes se ha asociado con hemorragia pulmonar e intraventricular.
Glucosa
El rango de cifras de glucemia que se asocia con el menor daño cerebral tras la asfixia y reanimación no puede ser definido de acuerdo con las evidencias disponibles. Los neonatos que requieran alguna reanimación significativa deberían ser monitorizados y tratados para mantener la glucemia en el rango normal.
Hipotermia inducida
A los recién nacidos a término o cercanos al término que evolucionen hacia una encefalopatía hipóxico-isquémica moderada a grave se les debería ofrecer, si es posible, la hipotermia terapéutica (Class IIa, LOE A).
Tanto el enfriamiento corporal total cómo el enfriamiento selectivo de la cabeza son estrategias apropiadas.
No hay evidencias en recién nacidos de la eficacia de la hipotermia cuando se inicia transcurridas más de 6 horas tras el parto.
Herramientas pronosticas
Debido a su gran variabilidad inter- e intraobservador, la aplicabilidad de la escala de Apgar ha sido cuestionada.
Se ha recomendado el desarrollo de una escala de valoración en la que todos los parámetros puntuados lo sean sin tener en cuenta las intervenciones necesarias para alcanzar dicha condición y que sean apropiados para la edad gestacional. Además, también deben puntuarse las intervenciones necesarias para alcanzar el parámetro a valorar.
Esta escala Apgar Combinada ha mostrado ser mejor predictora del pronóstico que la escala convencional, tanto en recién nacidos pretérminos cómo a término.
Cese de la reanimación
Si no se detecta la frecuencia cardiaca del recién nacido tras 10 minutos de reanimación, puede ser apropiado considerar el cese de la misma. Aunque esta decisión debe ser individualizada.
Abstención de la reanimación
Es posible identificar condiciones que se asocian con una mortalidad elevada y mal pronóstico, en las que puede valorarse no iniciar la reanimación, especialmente cuando se ha tenido la oportunidad de discutir el tema con los padres.
Tanto en caso de finalización cómo de abstención de la resucitación, los cuidados deben centrarse en el confort y la dignidad del recién nacido y el consuelo de su familia.
Comunicación con los padres
Es importante que el equipo que cuida al recién nacido informe a los padres sobre la evolución del niño.
Si se precisa una reanimación se informará a los padres de los procedimientos realizados y por qué son llevados a cabo. Los deseos de los padres deben ser tenidos en cuenta durante la reanimación, siempre que sea posible.
Cuidados tras la reanimación
La situación de los recién nacidos que han requerido reanimación puede deteriorarse posteriormente. Así que, una vez que se ha establecido una ventilación y circulación adecuadas, el neonato debería mantenerse o ser transferido a un entorno en el que pueda ser bien monitorizado y cuidado.
Puesta en común previa y revisión crítica posterior
Antes de la reanimación es importante comentar y establecer las responsabilidades de cada miembro del equipo.
Tras el tratamiento en la sala de partos, el equipo asistencial debería realizar una sesión de debate interactivo, utilizando técnicas de crítica positiva y constructiva, ofreciendo además consejos de apoyo moral a quien lo necesite.
Bibliografía
1.- Wyllie J, Perlman JM, Kattwinkel J, Wyckoff MH, Aziz K, Guinsburg R, Kim HS, Liley HG, Mildenhall L, Simon WM, Szyld E, Tamura M, Velaphi S; Neonatal Resuscitation Chapter Collaborators. Part 7: Neonatal resuscitation: 2015 International Consensus on Cardiopulmonary Resuscitation and Emergency Cardiovascular Care Science with Treatment Recommendations. Resuscitation. 2015 Oct;95:e169-201. doi: 10.1016/j.resuscitation.2015.07.045. Epub 2015 Oct 15. (
PubMed) (
pdf)
2.- Wyckoff MH, Aziz K, Escobedo MB, Kapadia VS, Kattwinkel J, Perlman JM, Simon WM, Weiner GM, Zaichkin JG. Part 13: Neonatal Resuscitation: 2015 American Heart Association Guidelines Update for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care. Circulation. 2015 Nov 3;132(18 Suppl 2):S543-60. doi: 10.1161/CIR.0000000000000267. (
PubMed) (
pdf)











 Si el recién nacido no presenta esfuerzos respiratorios, o estos son inadecuados, lo prioritario es la insuflación/aireación pulmonar. Se recomienda mantener la presión de insuflación durante 2-3 segundos en las primeras 5 insuflaciones.
Si el recién nacido no presenta esfuerzos respiratorios, o estos son inadecuados, lo prioritario es la insuflación/aireación pulmonar. Se recomienda mantener la presión de insuflación durante 2-3 segundos en las primeras 5 insuflaciones.

